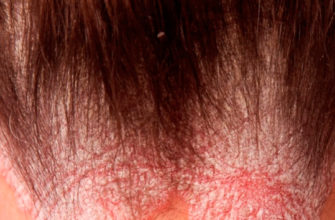
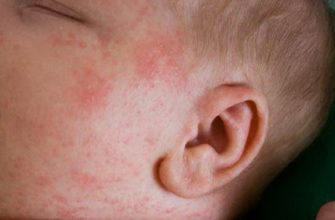
Желтоватый оттенок кожи и глазных белков новорожденного — признаки желтухи, которая у новорожденных имеет три формы: физиологическую, связанную с грудным вскармливанием и патологическую. Хотя у каждого из этих состояний свои причины, все они связаны с избыточным образованием и разрушением эритроцитов — красных кровяных телец. Физиологическая желтуха зависит от временной недостаточности печени и обычно проходит сама собой через 1-2 недели. В домашних условиях проходит и желтуха, связанная с кормлением грудью. Однако тяжелые формы желтухи (например, желтуха, сопровождающая гемолитическую болезнь новорожденных, связанную с фактом несовместимости крови матери и ребенка, и патологическая желтуха) могут привести к повреждениям мозга и требуют медицинской помощи. Физиологическая желтуха Кислород из легких поступает в другие органы из эритроцитов — красных кровяных клеток. Для снабжения кислородом ребенка, развивающегося в утробе матери, ее кровеносная система образует повышенное количество эритроцитов. После рождения ребенок начинает дышать самостоятельно, и ненужные эритроциты начинают распадаться. Один из продуктов этого распада — билирубин — накапливается в коже, придавая ей характерный желтушный оттенок. Физиологическая желтуха обычно появляется на третий день после рождения. Если других симптомов болезни нет, желтуха не представляет серьезной проблемы. Более того, есть медицинское заключение, что желтуха — это не только следствие процесса распада эритроцитов, но и реакция, направленная на защиту клеток новорожденного от повреждений. Слишком высокий уровень содержания билирубина в тканях может спровоцировать повреждение клеток мозга. Симптомы, которые указывают на избыточное содержание билирубина: вялое состояние, сонливость, отсутствие активности в период кормления, раздражительность, высокие ноты в плаче, пониженный мышечный тонус и рвота. Если желтуха сопровождается любым из этих признаков или новорожденный выглядит больным, срочно обращайтесь за медицинской помощью. Помимо причин, связанных с патологическими особенностями организмов матери и ребенка, желтуху могут спровоцировать преждевременные или тяжелые роды с использованием вредных препаратов и прием медикаментов во время беременности. Профилактика желтухи в таком случае сводится к контролю лекарств, принимаемых во время беременности. Вероятность желтухи выше у детей, родившихся с красноватым цветом кожи, а также у тех, кому сразу после рождения давали лекарства. Лучшее лечение — это профилактика желтухи. Если беременная женщина хорошо питается и заботится о себе, она имеет более высокие шансы родить в срок крепкого ребенка с хорошо развитыми органами. Организм таких детей легко сплавляется с повышенным содержанием эритроцитов, признаки желтухи у них выражены слабо или вообще отсутствуют. Можно также посоветовать отказаться от инъекций витамина К новорожденному (это обычная практика родильных домов), поскольку такие инъекции способствуют заболеванию. Здоровая пища и растения, богатые питательными веществами, поддерживают работу печени у матери, что в свою очередь способствует хорошему питанию ребенка. Листья люцерны (чай, настойка или таблетки) в сочетании с корнями и листьями одуванчика (чай, настойка или как овощ в салате и других блюдах) можно применять во время беременности. Эти травы — богатый источник железа и других минеральных веществ. Одуванчик стимулирует работу печени и функцию кишечника. Люцерна в умеренных количествах во второй половине беременности является хорошим питательным продуктом и предупреждает кровотечение у матери и ребенка. Вопреки традициям некоторых народов держать новорожденного в темноте до трех недель, рекомендую устраивать малышу солнечные ванны уже в первую неделю. На вторые сутки можно положить малыша на солнечное место (у окна или на улице) на 10 минут и продолжать эту процедуру один или два раза в день. Защищайте его глаза от яркого света, а кожу от солнечного ожога. Известно, что в родильных домах желтуха реже развивается у тех детей, которые лежат ближе к окну. Частые грудные кормления стимулируют работу кишечника, развитие полезной микрофлоры и выделение нужных ферментов, которые помогают организму малыша справиться с избытком билирубина. Матери рекомендуется употреблять больше жидкости, включая «Сбор для кормящей матери». Даже в первые часы, когда молочные железы вырабатывают только молозиво, чаще давайте новорожденному грудь. Вопрос о том, в какой момент после рождения лучше перевязывать пуповину, чтобы избежать желтухи, уже много лет является предметом разногласий между профессиональными медиками и сторонниками природных родов. Немедленное перевязывание прекращает доступ крови из плаценты в организм ребенка, уменьшая, таким образом, количество избыточных эритроцитов. Однако этот метод уменьшает и поступление железа с кровью из плаценты. Кроме того, плацента и пуповина играют важную роль в поддержке системы кровообращения новорожденного. Специалисты по натуротерапии рекомендуют не перерезать пуповину сразу, а подождать, чтобы прекратились пульсация у основания пупка (обычно это происходит на втором часу жизни). Это дает ребенку время, необходимое для нормализации кровообращения и уменьшает вероятность кровотечения у матери, а также такого осложнения, как задержка плаценты. При рождении близнецов пуповину перерезают сразу. Независимо от общего состояния ребенка, большинство врачей рекомендуют лечение желтухи, основываясь на результатах клинического исследования крови. Это лечение включает в себя много лишнего. Ребенка облучают светом специальной лампы и постоянно берут кровь на анализ. В тяжелых случаях проводят переливание крови. Все эти процедуры связаны с риском для физического состояния и часто разлучают ребенка с матерью. Для лечения физиологической желтухи более предпочтительны методы натуротерапии. Если вы и врач уверены, что у ребенка физиологическая желтуха, можно прибегнуть к домашнему лечению. Ваша задача — помочь организму малыша избавиться от избытка билирубина, с чем у здорового ребенка не должно быть проблем. В этом помогут следующие рекомендации:
- Частые грудные кормления.
- Два или три раза в день солнечные ванны по 10 минут.
- 4 раза в день давать ребенку по 3-5 капель настойки корня одуванчика и 2 капли настойки люцерны.
- В тяжелых случаях каждые 2 часа давать ребенку по 1 -2 пипетки воды с активированным углем. Для этого размешать 1 чайную ложку порошка активированного угля в 1/4 стакана теплой воды.
- Матери следует ежедневно выпивать по 1 литру чая «Сбор для кормящей матери» с кошачьей мятой. Дополнительно можно принимать по 30-50 капель настойки корней одуванчика и 20 капель настойки люцерны 3 или 4 раза в день, в зависимости от тяжести состояния.
- Если необходима фототерапия, требуйте, чтобы ее проводили на дому, а не в больнице.
Желтуха, связанная с кормлением грудью Считается, что эта форма желтухи вызвана гормональным веществом в материнском молоке. Она обычно развивается на пятый день после рождения, но может появиться в любое время в течение первых двух недель. Продолжительность этого вида желтухи — до 10 недель. Если ребенок выглядит здоровым, причин для беспокойства нет и отнимать ребенка от груди не нужно. Если вам кажется, что лучше на время отнять ребенка от груди, чтобы снизить содержание билирубина, можете сделать это, но не более чем на 48 часов. Если у вас есть близкая подруга или родственница, которая кормит ребенка грудью, можете дать ей покормить вашего малыша или попросить ее сцеживать для него молоко. (При выборе кормилицы имейте в виду, что СПИД, туберкулез и гепатит могут передаваться через молоко.) Козье молоко — заменитель грудного. Можно дать ребенку козье молоко, к которому добавлена фолиевая кислота (100 микрограммов на литр). Чтобы предотвратить застой в молочных железах и поддержать процесс лактации, необходимо сцеживать молоко. Патологическая желтуха Эта форма желтухи может быть вызвана разнообразными внутренними проблемами у ребенка, например инфекцией, несовместимостью с материнской кровью или нарушением функции печени. Патологическая желтуха обычно развивается в первые сутки после рождения. Она связана с риском развития анемии, обезвоживания организма и повреждений мозга. Ребенка с патологической желтухой должен лечить врач. Если вам кажется, что вашему малышу нужна медицинская помощь, обращайтесь за ней немедленно. Независимо от лечения, настаивайте на том, чтобы находиться рядом с ребенком и продолжать кормление грудью. Невозможно оценить важность вашей любви и заботы для восстановления здоровья малыша. Это лучший уход, который может получить ребенок. Профилактика желтухи у новорожденных очень важна, ведь в первые часы и дни после рождения организм вашего малыша наиболее уязвим к различным вирусам и заболеваниям. Берегите здоровье новорожденного с самого начала его жизни.
Диагностика желтухи новорожденных (дифференциальная диагностика желтухи у новорожденных)
Диагностика
желтухи новорожденных , в первую очередь, основывается на визуальном осмотре
новорожденного , а потом уже на измерении уровня билирубина в крови. Важную диагностическую ценность имеет анамнез желтухи, то есть сведения о том, когда она появилась и как далее развивалась.
Степени тяжести желтухи новорожденных по шкале Крамера
Степень тяжести желтухи у новорожденных можно определять по нескольким критериям. Чаще всего это уровень билирубина в крови. Данный критерий является универсальным и помогает определить пороговую концентрацию билирубина, то есть угрозу ядерной желтухи с поражением головного мозга . Но иногда используется и визуальная шкала оценки желтухи по Крамеру.
Степени тяжести желтухи новорожденных по шкале Крамера
| Степень | Видимые признаки |
Первая степень | Желтушность наблюдается только на лице и шее малыша. |
Вторая степень | Желтушность затрагивает зону лица, шеи и верхней половины туловища (до пупка). |
Третья степень | В желтый цвет окрашивается не только лицо и туловище, но и верхняя часть бедер (до колена). |
Четвертая степень | Желтушность затрагивает все части тела ребенка, за исключением ладоней и подошв. Появляется угроза билирубиновой энцефалопатии. |
Пятая степень | Тотальная желтуха, при которой окрашивается все тело малыша, включая ладони и подошвы. |
Билирубин при желтухе новорожденныхКонцентрация билирубина в крови у новорожденного ребенка варьирует в зависимости от вида желтухи. Так, при физиологической желтухе уровень билирубина в крови не должен превышать 200 микромоль на литр.
Показатели билирубина в крови новорожденного при физиологической желтухе
| Часыдни после рождения | Показатели |
Первые 24 часа после рождения | 119 микромоль на литр, цвет кожных покровов не изменен. |
48 часов после рождения | 153 микромоль на литр, цвет кожи малыша остается прежним. |
72 часа после рождения | 187 микромоль на литр, появляется легкая желтушность. |
4 – 5 сутки после рождения | 200 микромоль на литр, желтуха максимально выражена. |
На 6 – 7 день | Концентрация билирубина начинает падать, желтушность спадает. |
9 – 10 день | Билирубин в крови приходит в норму, кожа приобретает естественный цвет. |
Уровень билирубина при патологической желтухе может сильно варьировать. По содержанию билирубина в крови определяется степень тяжести желтухи. Также по уровню билирубина определяется дальнейшая тактика лечения. Если билирубин достиг критической отметки в 300 микромоль на литр, то это является показанием для переливания крови.
Степени тяжести желтухи по количеству билирубина в крови
| Степень тяжести | Концентрация билирубина |
| Первая степень | До 100 микромоль на литр |
| Вторая степень | до 150 микромоль на литр |
| Третья степень | До 200 – 205 микромоль на литр |
| Четвертая степень | 300 и более микромоль на литр |
| Пятая степень | 400 и более микромоль на литр |
Эти показатели несколько отличаются у недоношенных детей. Объясняется это незрелостью основных функций печени и организма в целом. Так, важно помнить, что для недоношенных детей критический уровень билирубина, при котором существует опасность ядерной желтухи ниже, чем для доношенных детей, и составляет он 250 – 270 микромоль на литр.
Обследование при желтухе новорожденных
Обследование новорожденного ребенка с желтухой начинается с визуального осмотра. Как уже было сказано выше, иногда степень тяжести желтухи можно определить по распространенности желтушной окраски. В норме в желтый цвет окрашивается лицо, шея и верхняя часть туловища. При затяжной желтухе окрашивание может опускаться ниже пупка и достигать колен. Опасным признаком является окрашивание в желтый цвет ладоней и подошв малыша.
Далее врач приступает к пальпации печени и селезенки. При гепатитах и некоторых врожденных аномалиях печени печень увеличивается, при гемолитической желтухе – увеличивается селезенка. Внешне ребенок при физиологической желтухе выглядит здоровым — он активный, реагирует на внешние раздражители, сосательный рефлекс выражен хорошо и он активно сосет грудь. Малыш с ядерной желтухой вялый, слабо реагирует на стимулы, отказывается от еды.
Анализы при желтухе новорожденных
Кроме определения уровня билирубина, при патологической желтухе проводят и другие анализы. Как правило, это общий анализ крови и общий анализ мочи , а также печеночные пробы.
| Вид анализа | Что показывает? |
Общий анализ крови |
|
Биохимический анализ крови |
|
Коагулограмма | дефицит фибриногена и других факторов свертывания – происходит из-за недостатка витамина К, который, в свою очередь, синтезируется в печени. |
Анализ мочи | Результаты зависят от вида желтухи:
|
Моча и кал при желтухе новорожденныхИзменение окраски мочи и кала при желтухе является важным диагностическим критерием. Объясняется это тем, что для каждого вида желтухи характерны свои изменения.
Характеристика мочи и кала при различных видах желтухи
| Признак | Гемолитическая желтуха | Паренхиматозная желтуха | Механическая желтуха |
Моча | Темно-оранжевого цвета, билирубин в моче отсутствует | Темная, цвет крепкого чая, в моче присутствует билирубин. | Темная, пенистая моча, цвета пива. |
Кал | Темного цвета | Светлый | Полностью обесцвеченный |
Лечение желтухи новорожденныхЛечение желтухи новорожденных зависит от ее вида. Физиологическая желтуха новорожденных полностью исключает лечение, так как она не является патологическим состоянием. Желтуха недоношенных детей в большинстве случаев требует только фототерапию. Переливание крови, капельницы и другие инвазивные методы лечения рекомендуются в исключительных случаях, например, когда есть риск развития ядерной желтухи.
Капельницы при желтухе у новорожденных
Капельницы редко назначаются при желтухе новорожденных. Рекомендуются они тогда, когда уровень желтухи приблизился к критическому. Как правило, назначаются капельницы с раствором глюкозы . Глюкоза – является основным строительным и питательным материалом для мозга. Поэтому назначается она с целью устранить негативное влияние билирубина на мозг ребенка. Раствор глюкозы часто совмещают с
аскорбиновой кислотой (витамином С)
. Объем вводимого раствора очень индивидуален и рассчитывается исходя из массы тела ребенка.
Препараты при желтухе новорожденных
При желтухе новорожденных лекарственные препараты используются очень редко. Как правило, назначаются медикаменты из группы сорбентов , гепатопротекторов , а также витамины .
Гепатопротекторы (лекарства, улучающие функции печени), используемые в лечении желтухи
| Препараты | Состав | Назначение |
Галстена(карсил) | Содержит экстракт расторопши, улучшает функции печени. | Новорожденным детям не назначается. Рекомендуется в профилактических целях после 12 лет. |
Эссенциале | Содержит фосфолипиды, повышает резистентность (сопротивляемость) печени. | Новорожденным детям не назначается. Назначается при желтухе, обусловленной гепатитом или циррозом. Детям старше 3 лет. |
Гепатосол | Содержит экстракт солянки холмовой, улучшает работу печени. | Новорожденным малышам не назначается. Рекомендуется в профилактических и лечебных целях. |
Фламин | Основной компонент – бессмертник песчаный. | Противопоказан при механической желтухе. |
Гептрал | Действующее вещество – адеметионин. Оказывает не только гепатопротективное действие, но и нейропротективное (защищает нейроны мозга). | Ограничен в применении у детей. Данные об эффективности применения препарата у новорожденных детей отсутствуют. |
Плантекс | Основной компонент – плоды фенхеля. Улучшает функции печени, а также устраняет вздутие. | Новорожденным детям по 1 – 2 пакетика (по 5 миллиграмм) в сутки, можно разделить на несколько приемов. |
Аллохол | Основные компоненты — желчь, крапива, чеснок посевной, активированный уголь. | Ограничен в применении у новорожденных детей. Детям постарше по 1 таблетке 3 раза в день. |
Хофитол | Содержит экстракт листьев артишока. | Данные об эффективности применения препарата у новорожденных детей отсутствуют. |
Такие препараты как фенобарбитал и паглюферал назначаются лишь в том случае, если желтухе сопутствуют судороги (резкие сокращения мышц тела). Выбор того или иного препарата зависит от вида приступов и их этиологии. Урсосан, как и другие препараты, способствующие растворению желчных камней, не назначаются новорожденным детям.
Электрофорез при желтухе у новорожденныхЭлектрофорез
не рекомендуется и не назначается при желтухе у новорожденных.
Переливание крови при желтухе у новорожденных
Переливание крови при желтухе новорожденных рекомендуется тогда, когда заболевание обусловлено несовместимостью по резус-фактору или группе крови . И даже тогда, переливание крови – это крайняя мера, и прибегают к ней в том случае, когда концентрация билирубина повышается до 340 микромоль и более.
Переливание крови (
по-научному, гемотрансфузия ) – это процедура, во время которой происходит цельное вливание крови либо ее компонентов (
эритроцитов, тромбоцитов ) в сосудистое русло реципиента. Реципиентом в данном случае является новорожденный ребенок.
Показаниями к переливанию крови при желтухе являются:
- концентрация билирубина более 340 – 400 микромоль на литр;
- почасовый прирост билирубина более 10 микромоль на литр;
- анемия (снижение числа эритроцитов и гемоглобина) второй – третьей степени;
- признаки билирубиновой энцефалопатии (ядерной желтухи) — ребенок становится вялым, отказывается есть.
Для переливания используют «свежую» кровь, то есть кровь сроком хранения не более 3 суток.
Какие сорбенты лучше для новорожденных при желтухе?
Сорбенты – это препараты, впитывающие на своей поверхности, циркулирующие в организме токсины. Другими словами это медикаменты, очищающие организм от токсинов и других вредных веществ. К сорбентам относятся такие препараты как активированный уголь, энтеросгель , полисорб . Несмотря на кажущуюся безвредность, сорбенты с осторожностью рекомендуются новорожденным детям. Новорожденным детям, страдающим желтухой, можно назначать энтеросгель и полисорб.
Капли при желтухе новорожденных
Капли – одна из форм выпуска лекарственных препаратов. Как уже было сказано, медикаменты в исключительных случаях назначаются при желтухе. Из вышеописанных препаратов в форме капель назначается галстена.
Лечение желтухи новорожденных в домашних условиях
Лечение желтухи у новорожденных детей – это ряд мероприятий, которые проводятся, для того чтобы ускорить процесс выведения вещества, формирующегося при распаде гемоглобина (
билирубина ) и придающего коже характерный оттенок. В домашних условиях терапия может быть проведена только в тех случаях, если патология носит физиологический характер.
Существуют следующие меры лечения желтухи у младенцев:
- обеспечение правильного детского питания;
- коррекция рациона кормящей матери;
- прием медикаментов;
- солнечные ванны.
Обеспечение правильного детского питания Как отмечают специалисты, у некоторых новорожденных желтуха может проявляться по причине того, что они не получают грудного молока в необходимом объеме. Дело в том, что билирубин, который является причиной характерного оттенка кожи и слизистых, выводится из детского организма вместе с калом. Грудное молоко оказывает легкий слабительный эффект и стул ребенка становится более регулярным и обильным. Кроме того, в молоке содержится большое количество веществ, необходимых для правильной работы печени, что также ускоряет процесс вывода билирубина. Поэтому одним из основных методов борьбы с желтухой новорожденных является полноценное кормление ребенка материнским молоком.
Женщина должна прикладывать ребенка к груди не менее чем через каждые 2 – 3 часа. Следует принимать к сведению, что при желтухе дети могут становиться более сонливыми и апатичными, из-за этого они начинают менее активно сосать грудь, в результате чего не получают необходимого объема питательных веществ. Также причиной плохого сосания может быть допущение ошибок при уходе за ребенком или при организации самого процесса кормления грудью. Чтобы обеспечить ребенку в таком состоянии полноценный рацион, мать должна проконсультироваться со специалистом по кормлению.
В ситуациях, когда грудное вскармливание не является возможным, выбор молочной смеси для кормления должен осуществляться тщательно. Важно чтобы такая пища не провоцировала проблем с регулярностью стула, так как в таком случае течение желтухи затягивается. Если ребенок находится на искусственном вскармливании, врач может порекомендовать поить его отваром шиповника. Это позволит восстановить дефицит витаминов и других питательных элементов.
Коррекция рациона кормящей матери Если новорожденный с желтухой находится на грудном вскармливании, мать должна соблюдать специальный рацион. Это позволит уменьшить нагрузку на печень ребенка, что поспособствует более скорому выводу билирубина.
Различают следующие положения рациона кормящей матери:
- исключение из ежедневного меню жареных продуктов;
- отказ от острой и чрезмерно соленой пищи;
- ограниченное потребление жиров (акцент необходимо делать на растительные жиры);
- контролируемое употребление сырых овощей и фруктов (их лучше отваривать или запекать);
- уменьшенное потребление рафинированной продукции (сахара, белой пшеничной муки, каш быстрого приготовления).
Чтобы обеспечить достаточный объем грудного молока, кормящей женщине следует включать в рацион богатые пищевыми волокнами (клетчаткой) продукты. В достаточном количестве клетчатка содержится в овощах и фруктах, которые как было сказано выше, перед употреблением следует подвергнуть термической обработке. Также для нормальной выработки грудного молока следует кушать каши (овсяную, гречневую), цельнозерновой хлеб. Кроме объема, кормящей женщине следует заботиться о том, чтобы вырабатываемое молоко было высокого качества. Качественные показатели грудного молока увеличивают продукты с высоким содержанием протеина (белка).
Различают следующие белковые продукты, рекомендующиеся при грудном кормлении:
- изделия из молока (творог, нежирный и неострый сыр);
- диетическое мясо (кролик, индейка, курица);
- нежирная рыба (хек, треска, судак).
Прием медикаментов В случаях если течение желтухи отличается длительностью или сопровождается интенсивным окрашиванием кожи, новорожденному могут быть назначены некоторые препараты. Лекарства принимаются, для того чтобы улучшить работу кишечника, печени и других органов, которые принимают прямое или косвенное участие в процессе вывода билирубина.
Существуют следующие группы препаратов, которые могут быть назначены при младенческой желтухе:
- сорбенты (средства, очищающие кишечник);
- гепатопротекторы (лекарства, улучшающие функцию печени);
- гомеопатические препараты (средства, оказывающие комплексный благоприятный эффект);
- средства для стимуляции аппетита.
Сорбенты Сорбенты действуют по принципу губки, то есть, попадая в кишечник, они «впитывают» токсичные вещества, в том числе и билирубин. Прием таких препаратов позволяет ускорить выводить билирубина, что способствует скорому выздоровлению маленького пациента.
Выделяют следующие препараты с впитывающим действием:
- активированный уголь;
- энтеросгель;
- полисорб;
- смекта.
Оптимальный препарат подбирается исходя из веса и общего состояния ребенка, интенсивности желтушного оттенка и других факторов. Поэтому назначать лекарство и определить схему его применения должен только врач.
Гепатопротекторы Одним из наиболее часто назначаемых при младенческой желтухе препаратов из этой группы, является урсофальк, который изготавливается из аналога человеческой желчи. Лекарство выпускается в виде суспензии, которую необходимо растворять в грудном молоке или смеси и поить ребенка перед сном. Аналогами этого средства являются такие препараты как урсосан (также в виде суспензии) и укрлив (чаще выпускается в форме капсул). Последние два препарата не рекомендуется детям младше месяца, то есть новорожденным.
Чаще всего эти препараты не вызывают побочных эффектов, но иногда прием может спровоцировать расстройство стула или аллергическую реакцию. В таких случаях лекарство отменяют.
Гомеопатические препараты Гомеопатические лекарства изготавливаются на базе натуральных растительных компонентов и предназначены для нормализации обмена веществ и улучшения общего состояния ребенка.
Существуют следующие гомеопатические лекарства от младенческой желтухи:
- хофитол (сироп на основе вытяжки листьев артишока);
- хепель (таблетки на базе чистотела, хинного дерева и других растительных компонентов);
- галстена (капли, в состав которых входит расторопша, одуванчик).
Средства для стимуляции аппетита Распространенным препаратом, который назначается для улучшения детского аппетита при желтухе, является элькар. Средство содержит вещество L-карнитин, которое улучшает метаболизм. Лекарство выпускается в виде капель, которые необходимо смешивать с раствором глюкозы. Поить ребенка препаратом нужно за полчаса, до того как его будут кормить.
Солнечные ванны Под воздействием солнечного света билирубин быстрее разрушается и выводится из организма. Поэтому при лечении физиологической желтухи дома ребенок должен получать достаточное количество солнечного света. При соответствующей погоде рекомендуется почаще гулять с ребенком на улице, оставляя по возможности открытыми руки, ноги, лицо. Важно избегать прямого воздействия солнечных лучей, так как в этом случае ребенок может получить солнечный ожог. Если погода на улице не позволяет совершать частые прогулки, новорожденного следует держать поближе к источнику естественного освещения (например, возле окна).
Фототерапия при желтухе новорожденных
Фототерапия показана при физиологической и патологической форме желтухи. Принцип лечения заключается в том, что под воздействием света билирубин разрушается, превращаясь в жидкую форму, которая выводится вместе с мочой и калом. Терапия светом требует специального оборудования и постоянного контроля состояния пациента. Оптимальным вариантом является проведение такого лечения в больничных условиях, так как присутствие медицинского персонала позволяет предотвратить вероятные осложнения. Если по ряду причин ребенок не может находиться в больнице длительное время, фототерапию можно проводить и дома. Для этого следует приобрести необходимое оборудование (
покупается или берется в аренду ) и проконсультироваться с врачом о правилах проведения фототерапии в домашних условиях. Важным условием лечения является вскармливание ребенка грудным молоком. При искусственном кормлении в большинстве случаев вместо фототерапии подбираются альтернативные методы лечения.
Как проводится процедура? Фототерапия в медицинском учреждении проводится при помощи специальной лампы, излучающей свет, которая устанавливается рядом с прозрачным боксом (кувезом). В домашних условиях вместо кувеза может использоваться детская кроватка или пеленальный столик. В кувез или кроватку кладут раздетого ребенка, на глаза и детородные органы надевают защитные повязки. Продолжительность процедуры в среднем достигает 2 часов. Затем делают паузу на несколько часов, после чего сеанс повторяют. В целом за сутки ребенок проводит от 12 до 16 часов под лампой. При высоком уровне билирубина сеансы могут быть более продолжительными, а паузы – более короткими. Во время фототерапии ребенка следует периодически переворачивать на спину, живот, правый и левый бок. Также необходимо делать паузы для кормления. На время лечения объем потребляемой ребенком жидкости должен быть увеличен на 20 процентов, для того чтобы избежать обезвоживания. Фототерапия проводится от 3 до 5 дней. Если уровень билирубина снижается раньше этого срока, лечение прекращают.
Противопоказания и возможные побочные эффекты фототерапии Лечение светом не проводится в случаях, если у ребенка диагностированы серьезные нарушения в работе печени. Также не назначается фототерапия пациентам, у которых выявлена обтурационная (механическая) желтуха.
В некоторых случаях фототерапия может сопровождаться такими побочными эффектами как шелушение и/или бронзовый оттенок кожи, повышенная сонливость ребенка, изменение консистенции и/или оттенка стула. Как правило, после завершения терапии эти симптомы проходят самостоятельно, без дополнительного вмешательства. Иногда фототерапия может спровоцировать аллергическую реакцию в форме крапивницы. В таких случаях лечение отменяют. Также прекращают световое воздействие, если у ребенка темнеет кал, кожа сильно краснеет из-за ожогов или приобретает мраморный оттенок.
Фотолампа (облучатель фототерапевтический) для лечения желтухи у новорожденных
Фотолампа (
также называется фототерапевтическим облучателем ) – это оборудование, при помощи которого проводится лечение светом новорожденных с желтухой. Ранее такие лампы применялись только в условиях стационара, и для проведения лечения необходимо было ложиться в больницу. Сегодня фотолампы можно приобрести для частного применения, то есть в домашних условиях. Стоимость такого аппарата достаточно высока, поэтому оптимальным вариантом является приобретение фотолампы в аренду.
Проводить сеансы фототерапии дома следует только после получения подробной консультации врача. Доктор должен провести обследование пациента, чтобы определить наличие вероятных противопоказаний. Также врач установит оптимальную схему (продолжительность и количество сеансов в сутки) проведения фототерапии. Помимо этого медик проинформирует о том, каким образом следует контролировать состояние маленького пациента во время применения фотолампы.
Какие существуют фотолампы? Существует несколько разновидностей облучателей для проведения фототерапии. Приборы различаются по некоторым показателям, среди которых самым главным является тип используемых ламп и свет, который они излучают. На сегодняшний день в устройстве для проведения фототерапии могут быть установлены светодиодные, галогеновые или люминесцентные лампы. Каждый вид лампы имеет свои особенности. Так, устройства с люминесцентными лампами обладают более высокой мощностью, галогеновые источники света отличаются более емким ресурсом эксплуатации. Приборы со светодиодными лампами, как правило, отличаются компактными размерами, потребляют меньше электрической энергии. Светодиодные лампы являются оптимальным выбором для проведения фототерапии в домашних условиях. Свет, излучаемый лампами, может быть синим, белым и сине-белым.
Вторым критерием, по которому различаются фотолампы, является их конструкция. Большинство приборов состоит из 3 частей.
Различают следующие конструктивные элементы фотоламп:
- плафон с лампами, количество которых зависит от модели и типа самих ламп;
- основание, которое выполняется в форме треноги или другой устойчивой конструкции;
- металлическая или пластиковая труба, которая соединяет между собой плафон и основание. Труба регулируется по высоте, что позволяет установить оборудование под оптимальным углом.
Для профессионального применения используется оборудование больших размеров в сравнении с фотолампами, которые предназначены для фототерапии в домашних условиях.
Параметры оборудования (мощность ламп и другие технические характеристики) также могут отличаться. Для профессионального применения (в лечебных учреждениях) применяется приборы с высокой мощностью, для использования в домашних условиях существуют менее мощные, но более экономичные агрегаты. Следует уточнить, что эксплуатационный ресурс ламп не является безграничным. Поэтому арендуя оборудование, следует проверять ресурс лампы, так как в случае если он отработан, фототерапия не принесет пользы.
Еще одним критерием, по которому различаются фотолампы, является их комплектация и наличие дополнительных опций. Так, существуют фототерапевтические облучатели, конструкция которых предполагает различные таймеры, для контроля температуры, времени сеанса и других факторов. Некоторые фотолампы поставляются в комплекте с очками для защиты глаз, кувезом (боксом) и другими деталями, которые облегчают эксплуатацию оборудования.
Как пользоваться фотолампой? В случае если терапия светом проводится в стационаре, организацией условий для лечения занимается медицинский персонал. Когда лечение проводится дома, следует действовать согласно инструкции, которая прилагается к оборудованию. Также необходимо соблюдать рекомендации врача и ряд общих правил использования фототерапевтической установки.
Различают следующие общие правила применения фотолампы дома:
- перед началом сеанса поверхность ламп необходимо протереть сухой тряпкой, так как наличие пыли значительно снижает эффективность процедуры;
- ребенка следует раздеть, а на глаза и зону паха наложить защитные повязки;
- затем новорожденного следует уложить в кувез (или кроватку);
- фотолампу нужно подкатить к месту, где лежит ребенок, и поднять плафон на требуемую высоту;
- затем следует подсоединить установку к источнику питания и отрегулировать положение плафона с лампами под требуемым углом;
- на корпусе установки есть вентиляционное отверстие, и перед тем, как начинать сеанс, следует проверить, не прикрыто ли оно;
- потом нужно установить таймеры отсчета времени и повернуть тумблер (или нажать кнопку) в положение «включено».
<